ペイシェントハラスメント(ペイハラ)が発生した際、組織の関心は「患者への対応」や「事態の沈静化」に向いてしまいがちです。
しかし、事案が収束した後に決して忘れてはならないのが、被害を受けた職員の「心のケア」です。
- 「自分がもっとうまく対応していれば……」
- 「またあの患者さんが来たらどうしよう」
身体的な負傷がなくても、理不尽な暴言や脅迫を受けた職員の精神的ダメージは深く、長く残ります。
適切な事後フォローがないまま放置するのは、職員のバーンアウトや離職を招くだけでなく、組織としての安全配慮義務を十分に果たしているとは言えません。
本記事は、ペイハラ被害を受けた職員が安心して現場に戻るために必要な「ソフト面」のサポートに関する実務編③として解説します。
そもそもペイシェントハラスメントの定義や類型、法的問題点などの全体像については、以下の総論記事で整理しています。

※ 本記事の内容は、実際に医療機関向け研修で使用している実務ノウハウをもとに整理しています。
ペイハラが医療現場にもたらすリスク

冒頭で触れたとおり、患者やその家族からの過度な要求や威圧的な態度は、医療従事者のストレスの原因になっています。
始めに、患者・家族からのクレームやペイハラが医療現場にどのようなリスクをもたらすのか、調査資料を見ながら考えていきます。
医療現場の現状
日本医療労働組合連合会の『2022年看護職員の労働実態調査「報告書」』では、約75%の看護師が患者や家族からのクレームに対してストレスを感じているという結果を示しています。
以下は、それをグラフにまとめたものです。
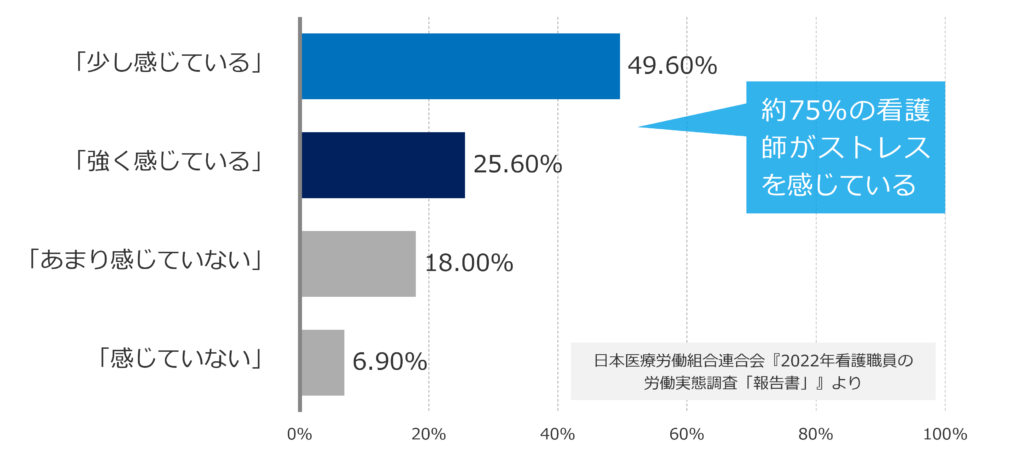
Q.患者や家族からのクレームに対するストレス
また、年齢や勤務年数が上がるにつれてストレスを強く感じている人の割合が多いという調査結果も示しています。
これもグラフにまとめました。
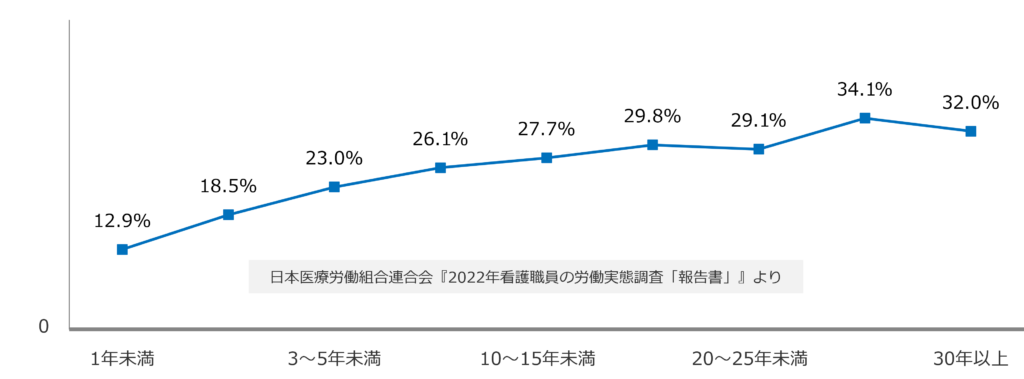
Q.患者や家族からのクレームに対するストレス 「強く感じている」(勤続年数別)
上のグラフは、ベテラン層や師長などの管理職が患者や家族のクレームに対応をする機会が多いことを示唆しています。
医療現場にもたらす心理的影響と身体的影響
- 「対応のたびに気が重い…」
- 「精神的に限界…」
こうした現場の叫びは、皆さまの施設でも聞こえてきているのではないでしょうか。
前述した調査結果からもわかるとおり、患者・家族からの過度なクレームは医療従事者の負担や離職リスクを深刻化させています。
現場にどのようなリスクをもたらすのか、以下のとおり「心理的影響」と「身体的影響」を整理します。
| 心理的影響 | 身体的影響 |
| ペイハラによる強いストレス・不安 離職意向やモチベーション低下 チームワークや信頼関係への影響 | 慢性的な体調不良や睡眠障害 業務ミスや事故リスクの増加 健康被害によるパフォーマンス低下 |
ペイハラ発生後に「最も重要な仕事」は、被害職員の心のケアである

「自分が悪かったのでは」という自責の念から職員を解放する
医療従事者の多くは、高い倫理観と責任感を持って業務にあたっています。そのため、ペイハラ被害に遭った際、たとえ相手に非があったとしても
- 「自分の説明不足だったのではないか」
- 「対応や接遇が悪かったのではないか」
と自分を責めてしまう傾向があります。
医療機関の管理職がまず行わなければならないことは、
- 「あなたは悪くない」
- 「組織として、今回の件はハラスメントだと認識している」
と明確に伝えることです。
ペイハラ被害を過小評価せず、組織が味方であることを言葉にして伝えることが、職員の心理的回復に向けた第一歩となります。
なお、管理職が現場を支援するためには、まず現場でどのような初動対応が求められているかを正しく理解しておく必要があります。ペイハラへの初動対応の具体的方策については、次の記事(実務編①)で解説しています。

対応が終わった後の「放置」が離職の引き金になる理由
事案が解決した直後は、ペイハラ被害を受けた本人も気が張っていて「大丈夫です」と答えるかもしれません。
しかし、数日経ってから恐怖や不安が押し寄せてくることは往々にして考えられることです。
「騒ぎを大きくしたくないから、このまま終わらせよう」という医療機関側の見過ごしや放置の態度は、職員に「自分は守られていない」という孤立感を強く与えます。
この孤立感が、最終的に「この職場では働き続けられない」という離職への決断を後押ししてしまうのです。
被害直後の心身のケア:時間と場所、そして「聴く」体制の確保

相談窓口を設置する
ペイハラ対応の第一歩は、職員が安心して相談できる窓口を設けることにあります。
これに関し、厚生労働省は「令和2年1月15日厚労省告示第5号」にて事業主に以下の取組を求めているため、チェックが必要です。
- 相談体制の整備
相談先をあらかじめ定め労働者に周知し、適切に相談対応できるようにする - 被害者への配慮の取り組み
メンタルヘルス不調を抱えた職員への相談対応、当該職員に一人で対応させない配慮 - 被害防止の取り組み
マニュアル作成、研修実施、医療業における被害を想定し対策を講じる
参考:令和2年1月15日厚労省告示第5号「事業主が職場における優越的な関係を背景とした言動に起因する問題に関して雇用管理上講ずべき措置等についての指針」○厚生労働省告示第 号労働施策の総合的な推進並びに労働者の雇用の安定及び職業生活の充実等に関する法律(昭和四十一年法律第
外部専門家によるメンタルサポートの活用
相談窓口の設置に対し、もし自院で十分な整備が難しい場合は、外部資源を活用することも考えられます。
そもそも、事業主が職員に対して行うべきメンタルヘルス指針(厚生労働省)に「4つのケア」という考え方があるので紹介しておきます。
4つのケア
- セルフケア(労働者による)
- ラインケア(管理監督者による)
- 事業場内産業保健スタッフ等によるケア(産業医・衛生管理者等による)
- 事業場外資源によるケア(事業場外の機関・専門家による)
上の図の4つ目が外部資源を活用したメンタルサポートで、外部EAP(従業員職場復帰プログラム)と呼ばれる民間会社が提供するサービスです。
サービス内容は様々あり、
- 対面・オンラインでのカウンセリング
- 職場復帰支援・職場定着支援
などがあります。
外部EAPのメリットの一つとして、職員が職場に気兼ねせずにカウンセリングを受けられる点にあります。
カウンセリングや通院時間を確保するための勤務調整
ペイハラ発生直後から数日以内に行うべき具体的なサポートについて見ていきます。
被害職員の様子を見て精神的なショックが大きい場合、翌日から通常勤務を命じるのは危険です。
「カウンセリングの受診」や「専門医への通院」が必要な場合には、そのための時間を確保できるよう勤務シフトを柔軟に調整することが求められます。
「休ませること」もまた、安全配慮義務の一環です。被害職員本人の状態を注意深く観察し、必要であれば業務負担の軽減や一次的な配置の変更も検討することが大事です。
属人的な対応を避け、ヒアリング担当者を明確にする
被害職員から状況を聴き取る際、何度も同じ説明をさせることは、そのたびに被害体験を思い出させる「再体験」となり、精神的な負担を増大させる可能性があります。
ヒアリング担当者をあらかじめ固定し、プライバシーが守られた静かな場所で、落ち着いて話を聴く体制を整備します。
ヒアリングでは「聴く」ことに徹し、安易なアドバイスや「あなたにも非があった」と受け取られるような発言は厳禁です。
職員に本当の安心感を与える「再発防止策のフィードバック」

被害に遭った職員が現場に戻る際、最も恐れるのは
「また同じことが起きるのではないか」
という不安です。
この恐怖を払拭し、本当の意味での安心感を与えるためには、組織が検討した対策を本人へ丁寧にフィードバックすることが不可欠です。
なぜ「対策した」と本人に伝える必要があるのか
多くの組織では、管理職や委員会で対策を話し合い、決定したことで満足してしまいがちです。
しかし、肝心の被害職員にその内容が伝わっていなければ、職員の頭の中には
「あの患者さんがまた来たら、自分はどうすればいいのか?」
という疑問と不安が残ったままになります。
筆者がペイハラ研修で強調するのは、
「検討した再発防止策を被害者本人に直接伝えること」が、何よりも強力な心のケアになるということです。
「組織が自分のために動いてくれた」という実感こそが、恐怖を和らげる最大の特効薬になるのです。
現在と将来、両方の対策を伝えることで「孤立」を防ぐ
被害職員へのフィードバックの際は、以下の2点セットで伝えるのがポイントです。
- 現時点ですでに行った対策:
当該患者等への厳重注意、出入り禁止措置、配置スタッフの増員、警備員の見回り強化など。 - これから行う予定の対策:
マニュアルの改訂、ペイハラ対策研修の実施、窓口への防犯カメラ増設など。
「今、守られている」という事実と、「これからも守られる」という約束。
この両方を提示することで、職員は「もう二度と同じ目には遭わない」と確信でき、前向きに業務に復帰できるようになるでしょう。
組織全体で支える「多職種連携」と実効性のある相談体制

ペイハラ対策は、看護部だけ、あるいは事務部門だけで完結する問題ではありません。
医療機関として組織が一体となって職員を支える「多職種連携」の仕組みと継続的な取り組みが、サポートの実効性を高めます。
職員サポート体制の実効性を高めるには
相談窓口を作ったものの、誰も利用しない…
現場では往々にしてあることですが、これでは職員のためになりません。
窓口を作っただけで終わらせないためのポイントを以下に挙げます。
- 利用しやすい仕組み・雰囲気づくり
- 定期的なアンケートやフィードバック
- サポート体制の継続的改善
これらの取り組みを継続して行い、患者からの不当なハラスメントから安心して働ける環境を準備することで、最終的には自院が提供する医療の質の向上にもつながるのです。
医師・看護師・事務が連携し、特定の部署に負担を集中させない
ペイハラ対応が特定の職種や個人に偏ると、今度はその担当者が燃え尽きてしまう二次的なリスクが生じます。
医師、看護師、事務職などが連携し、それぞれの専門性を活かした「多層的な支援体制」を構築することが大事です。
例えば、医療安全管理委員会などが中心となって情報を集約し、職種の垣根を越えて状況を共有・解決する組織的な仕組みの構築が求められます。
委員会による定期面談とストレスチェックの活用
被害直後は元気そうに見えても、時間が経ってから症状が出ることもあります。
そのため、一時的な聞き取りで終わらせず、委員会などによる「定期的なフォローアップ面談」をスケジュールに組み込むことも重要です。
また、年に一度のストレスチェックの結果を個人のメンタルヘルス向上につなげるだけでなく、組織全体の「ハラスメントの発生傾向」の把握に役立て、実効性の高い相談体制の整備や周知へとつなげていきましょう。
なお、組織的にペイハラ対策の体制を構築していくための方策について、管理職や医療安全担当者向けに以下の記事(実務編②)で詳しく解説しています。

管理職が注意すべき「二次被害(セカンドハラスメント)」の防止

被害を受けた職員にとって、周囲の無理解や心ない言動は、患者からのハラスメントと同じか、あるいはそれ以上に深く心を傷つけます。
これは「二次被害(セカンドハラスメント)」と呼ばれるもので、組織として厳格に防ぐ必要があります。
院内での噂話や、被害者を責めるような言動への対応
- 「あんなに怒らせるなんて、対応に問題があったのでは?」
- 「これくらいのことで休むなんて」
といった不用意な言葉は、被害職員をさらに追い詰めます。
管理職は事案のプライバシーを厳守しつつ、万が一周囲から被害職員を責めるような空気が生じた場合は、すぐに
「組織としてハラスメントと認定しており、個人の対応や接遇の問題ではない」
と介入する必要があります。
被害職員が「相談してよかった」と思える組織文化の醸成
「相談したことで自分が未熟だと思われたくない」という不安を払拭し、職員が安心して声を上げられる環境を作ることが、潜在的なリスクの早期発見につながります。
相談したことを正当に評価し、守秘義務を徹底することで、
「この病院は自分を大切にしてくれる」
という信頼関係(心理的安全性)を構築できるような組織文化の醸成が重要と考えます。
まとめ:職員を大切にする姿勢が、最終的に患者満足度へ繋がる

3回にわたりペイシェントハラスメント対策の実務を解説してきました。
- 「初動対応」で現場を守り(実務編①)
- 「体制構築」で組織の盾を構え(実務編②)
- そして「職員サポート」で心をケアする(実務編③)
この3つが揃って初めて、医療機関としての「安全配慮義務」は果たされます。
職員をハラスメントから守ることは、単なる福利厚生上の課題ではありません。
職員が健康で、プロとしての誇りを持って働ける職場環境を維持することは、巡り巡って患者への質の高い医療提供と、安全な診療環境の確保に直接つながるでしょう。
「現場の孤立」をなくし、組織全体で職員を支える仕組みづくり。
これこそが、これからの時代に選ばれる医療機関の条件になると考えます。本記事の内容が、皆様の職場環境づくりのお役に立てば幸いです。
※管理職として押さえておくべき安全配慮義務の全体像や、法的リスクの整理については、次の記事が参考になります。
体制整備を「机上のルール」で終わらせないために
ペイシェントハラスメント対策は、マニュアル作成や相談体制の確保だけでは機能しません。
マニュアルでの取り決めが、現場で「本当に使われる初動対応」になっているかを、管理職・医療安全担当者が定期的に確認することが重要です。
現場対応と管理職判断をつなぐための「初動対応チェックリスト(A4・1枚PDF)」を、体制点検のツールとしてご活用ください。
このチェックリストを軸に、初動対応・管理職判断・安全配慮義務を一体で整理する研修を行っています。研修内容はこちら
【2026年度研修計画をご検討中の医療機関様へ】
ペイシェントハラスメント対応研修のご相談はこちら
よくある質問(FAQ):職員サポート編

本人が「大丈夫です」と言っている場合でも、特別なフォローは必要ですか?
はい、必要です。強いショックを受けた直後は気が張っていて、自覚症状が出にくいケースがあります。数日後、数週間後に改めて面談を行うなど、時間をおいたフォローアップをスケジュールに組み込んでおくことが重要です。
再発防止策を本人に伝える際、どこまで詳しく話すべきでしょうか?
患者の個人情報に触れない範囲で、「組織としてどのような具体的なアクションを起こしたか」を明確に伝えてください。「当該患者には文書で厳重注意を行った」「今後は必ず複数名で対応するルールにした」など、本人の不安につながる部分の対策を具体的に伝えることで、安心感を与えることができます。
多職種連携といっても、具体的に誰が中心になるべきですか?
医療安全管理者や看護部長、事務長などがハブとなり、必要に応じて産業医やカウンセラーと連携するのが理想的です。大切なのは、特定の部署(現場の師長など)だけに負担を集中させず、委員会などの「組織の公的な場」で継続的にフォローする仕組みにすることです。





